烟台市民健康保理赔须知
01、理赔流程
【医保范围内住院自付费用保险金理赔流程】、【医保范围外住院药品及耗材费用保险金理赔流程】
1、本地医疗机构“一站式”结算
“烟台市民健康保”结算平台与烟台医保结算系统实现直联,2022年1月1日0时起至2022年12月31日24时止,在烟台市基本医疗保险定点医疗机构发生的符合理赔条件的医疗费用,在医院端可以与基本医疗保险、大病保险等同步一站式结算。
2、异地医疗理赔申请
异地就医执行烟台市基本医疗保险异地就医管理规定。被保险人异地就医发生的符合本保险规定的医疗费用(不包括烟台市基本医疗保险规定的异地就医需个人首先负担部分费用),纳入“烟台市民健康保”给付范围。
①被保险人异地就医在实现与烟台医保结算系统直连的情况下,在异地医院端直接可以实现与基本医疗保险、大病保险等同步一站式结算。
②被保险人异地就诊医院无法实现异地联网结算的,可到指定代录定点医疗机构提交纸质材料,经医保结算时直接实现一站式理赔。
【特定高额药品费用保险金理赔流程】、【特殊疗效药品费用保险金理赔流程】
保险期间内,被保险人经基本医疗保险定点医疗机构特药责任医师处开具符合《烟台市民健康保特定高额药品目录》及《烟台市民健康保特殊疗效药品目录》中药品的,按下述流程进行理赔申请。
1、重要提示:
(1)自2022年1月20日起受理特定高额药品费用保险金、特殊疗效药品费用保险金责任的理赔申请;
(2)2022年1月1日后产生的符合本产品保险责任的费用可在1月20日一并申请;
(3)特定高额药品费用保险金区分既往症情形,既往症就诊申请特定高额药品费用保险金的,请提供该疾病首次确诊病历。

2、诊断医院:基本医疗保险定点医疗机构
3、处方医院:基本医疗保险定点医疗机构
4、处方审核:
本产品将按照约定的保险责任对被保险人的药品处方进行审核,处方开具药品应属于被保险人当前治疗必备的药品,且每次处方药剂量不超过壹个月,且处方未超出此产品特殊药品适应症范围。处方有效期的规定按国家或当地政府部门相关处方管理规定。根据被保险人的处方等相关申请材料,如果审核出现以下特殊问题,本产品将有权要求补充其他与药品处方审核相关的医学材料。药品处方审核的特殊情况包括但不限于:
(1)提交的被保险人特定高额药品、特殊疗效药品相关的医学材料,不足以支持药品处方的开具或审核;
(2)医学材料中相关的科学检验方法报告结果不支持药品处方的开具。如药品处方审核未通过,本产品不承担相关保险责任。
5、特药责任医师:
(1)本地就医:指烟台市医疗保障部门公布的具有该类疾病诊疗资质的三定责任医师。
(2)异地就医:
须满足以下条件:
①具有有效的中华人民共和国《医师资格证书》;
②具有有效的中华人民共和国《医师执业证书》,并按期到相关部门登记注册;
③具有有效的中华人民共和国主治医师或者主治医师以上职称的《医师职称证书》;
④确诊或开具处方时,属于与处方适应症治疗相关的临床科室。
6、药品购买:
【指定药店】指可以为“烟台市民健康保”责任三、责任四提供药品直付和送药上门等服务的药店。(详见附件3,下同)
【定点医疗机构】被保险人本地就医时,定点医疗机构指烟台市医疗保障局确定的基本医疗保险定点医疗机构;被保险人异地就医时,定点医疗机构指符合烟台市异地就医政策的异地定点医疗机构。

7、申请通道:
微信“烟台市民健康保”公众号→特药申请,进入后按提示进行操作。
8、理赔材料:
(1)首次理赔申请材料
①《烟台市民健康保项目全自费高额药品使用资格申请表》;
②理赔申请书
③被保险人身份证件
(若被保险人是未成年人,需同时提供法定监护人身份证件和关系证明;若是受托人,需同时提供受托人身份证件、授权委托书)
④门(急)诊病历/住院病历/疾病诊断证明
(住院病历含病案首页、入院记录、岀院小结、影像检查报告、初次确诊罹患相关疾病的病史材料)
⑤病理诊断报告
⑥免疫组化/基因检测报告
⑦药品处方(影像件、复印件)
⑧药品发票、费用清单
⑨受益人银行账户
⑩保险公司认为与确认保险事故的性质、原因等有关的其它材料
(2)非首次理赔申请材料(如果中途有更换药品,应提供首次理赔申请材料)
①理赔申请书
②被保险人身份证件
(若被保险人是未成年人,需同时提供法定监护人身份证件和关系证明;若是受托人,需同时提供受托人身份证件、授权委托书)
③本次就诊的门(急)诊病历/住院病历/疾病诊断证明
(住院病历含病案首页、入院记录、岀院小结、影像检查报告)
④药品处方(影像件、复印件)
⑤药品发票、费用清单
⑥受益人银行账户
⑦保险公司认为与确认保险事故的性质、原因等有关的其它材料
(3)理赔流程详见挂网文件。
【既往症约定】
特定高额药品费用保险金责任既往症约定:在投保开放日前经医保部门认定备案为全身各系统恶性肿瘤、白血病、系统性红斑狼疮3种门诊慢性病病种

【慈善援助】
1.涉及慈善援助的,应当按照慈善机构援助方案执行,由慈善机构援助的药品费用不纳入本产品支付范围。
2.被保险人符合慈善援助用药申请,但因被保险人个人原因未提交相关申请或者提交的申请材料不全,导致援助项目申请未通过而发生的药品费用不纳入本产品支付范围。
3.被保险人通过援助审核,但因被保险人原因未领取援助药品,视为被保险人自愿放弃本合同项下适用的保险权益,由此而发生的药品费用不纳入本产品支付范围。
02、特殊说明
1.若被保险人是未成年人,需同时提供法定监护人身份证件和关系证明。
2.若被保险人身故,需同时提供被保险人医学死亡证明、受益人身份证明及关系证明。
3.若被保险人委托他人申请理赔,需提供被保险人(或监护人)亲笔签署的授权委托书。授权委托书须注明授权范围或事项并提供委托双方身份证件。
4.依照保险法之规定,理赔申请人有义务真实地提供与确认事故的性质、原因、损失程度等相关的证明和资料。若伪造、变造与保险事故有关的证明、资料和其他证据,您的权益将会受到影响,并将承担相应的法律责任。
03、理赔时效
1.保险公司在收到申请人保险金给付申请及相关理赔资料后,将在10日内做出核定;情形复杂的,在 30 日内(但投保人、被保险人或者受益人补充提供有关证明和资料的期间不计算在内)作出核定。
2.对性质明确、属于保险责任范围内的事件,10日内履行给付保险金义务,通过银行转账方式将赔款划入受益人指定银行帐户;
3.对不属于保险责任的,保险公司自作出核定之日起3日内向受益人发出拒绝给付保险金通知书并说明理由。
04、关于使用社会医疗保险的约定
1.未使用基本医疗保险报销的,本产品不承担保险责任。
2.若因政策调整,特定高额药品、特殊疗效药品清单中的药品被纳入基本医疗保险支付范围的,本产品责任三、责任四对经基本医疗保险报销后的费用继续承担给付责任。
3.保险期间内,被保险人由于工作等原因,基本医疗保险关系转至其它城市的,被保险人在保险期间内发生的在本产品约定范围内的合理医疗费用,经当地基本医疗保险报销后,可向本产品申请理赔。
05、异地就医
被保险人异地就医如有使用符合本保险规定的《烟台市民健康保特定高额药品目录》及《烟台市民健康保特殊疗效药品目录》中的药品而发生的医疗费用,经用药合理性审核通过后,纳入“烟台市民健康保”给付范围。
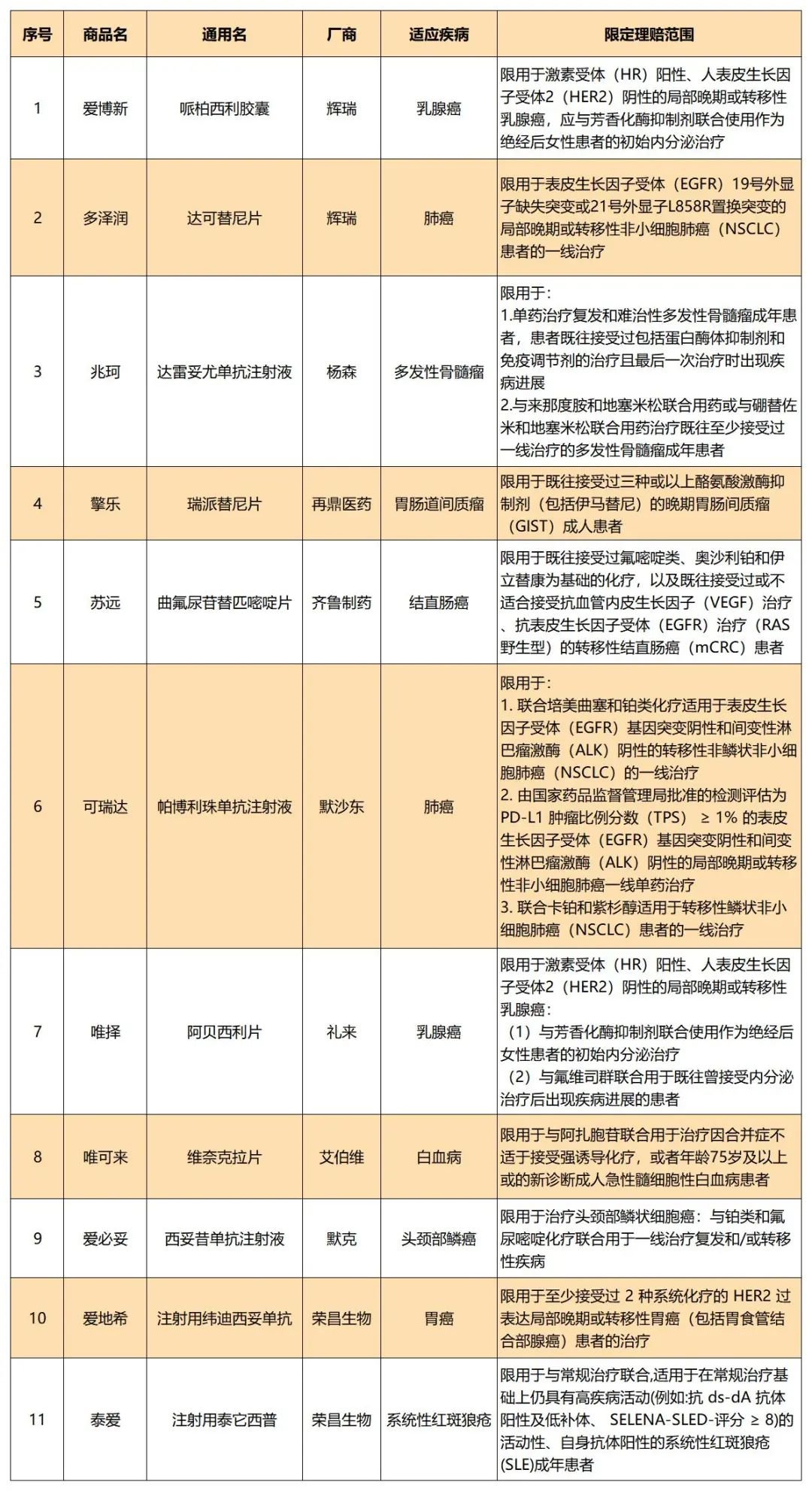
01、附件一:烟台市民健康保特定高额药品目录
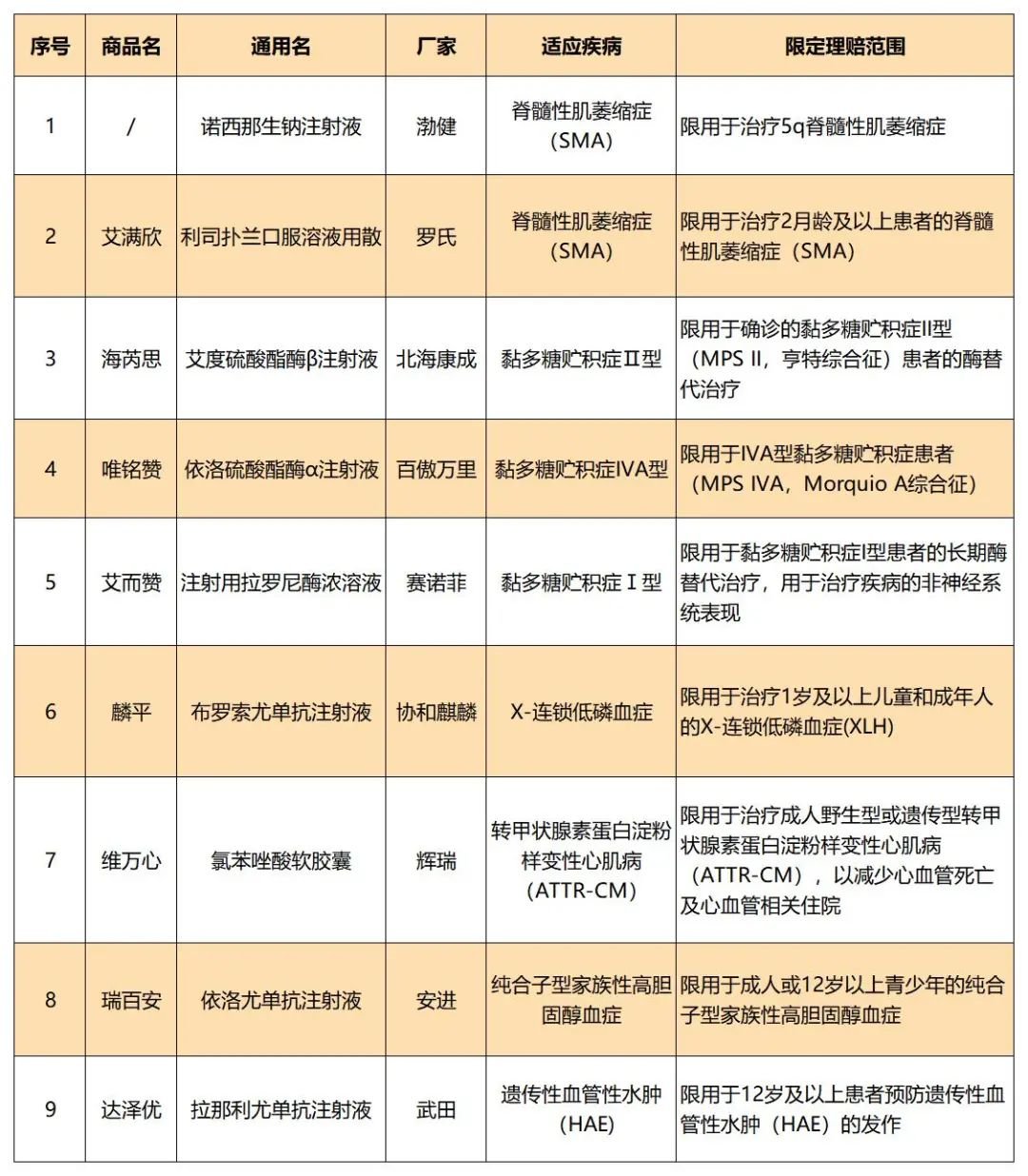
02、附件二:烟台市民健康保特殊疗效药品目录
03、附件三:烟台市民健康保特定高额药品及特殊疗效药品指定药房清单

为方便患者院外购药,特指定以下列示的药店,在指定药店购买《烟台市民健康保特定高额药品目录》及《烟台市民健康保特殊疗效药品目录》的药品费用在符合本产品报销范围内的费用可以报销。
以上内容由共保体,平安养老保险股份有限公司烟台中心支公司、中国人寿保险股份有限公司烟台分公司、太平养老保险股份有限公司烟台中心支公司、中国人民财产保险股份有限公司烟台市分公司、中国太平洋财产保险股份有限公司烟台中心支公司、中国人寿财产保险股份有限公司烟台市中心支公司、阳光财产保险股份有限公司烟台中心支公司提供。





